Популярные публикации
Здоровое питание для детей: секреты правильного питания с самого раннего возраста
Игры и развитие: как помочь детям расти счастливыми и умными
Как закончить грудное вскармливание: проверенные методы
Советы по очищению кожи лица до и после макияжа
Каковы причины выпадения волос у детей и взрослых?
Что делать при первых симптомах простуды, рецепт?
Советы по очищению кожи лица до и после макияжа
Красивая кожа – значит чистая и ухоженная. И даже если полки ванной ломятся от профессиональных бьюти-продуктов, без правильного ухода все они станут бесполезной тратой денег. Разберемся во…
Каковы причины выпадения волос у детей и взрослых?
Каждый день у человека выпадают сотни волосинок. Но этот процесс не очень заметный, так как на их месте вырастают новые. Однако такой процесс может изменяться – волосы начинают выпадать в…
Что делать при первых симптомах простуды, рецепт?
Как же хорошо, когда в детстве при простуде мама нас окружала заботой и вниманием. В школу идти не надо, уроки не учить – просто праздник какой-то! Но время прошло, мы выросли, и теперь…
Гиперактивный ребенок: причины симптомы, помощь
Многие родители сталкиваются с проблемой гиперактивности ребенка. Такой малыш находится в непрерывном движении. Он не может ни минуты усидеть на месте. Кажется, что у этого «живчика» и руки, и…
Витамин Е для кожи лица и рук в капсулах и масках
Витамин Е давно зарекомендовал себя как универсальное средство против старения кожи и по праву называется витамином молодости и красоты. Косметические средства, содержащие в своем составе…
Как избавиться от целлюлита: способы устранения
Рано или поздно каждая женщина сталкивается с проблемой целлюлита. Но если зимой можно как-то «замаскировать» это женское несовершенство, то весной сделать это невозможно. А впереди – лето,…
Как и чем можно вылечить ребенку горло быстро?
Нет такого ребенка, который бы никогда не болел. Одним из самых распространенных детских заболеваний является больное горло. Поэтому многих родителей интересует ответ на вопрос, как вылечить…
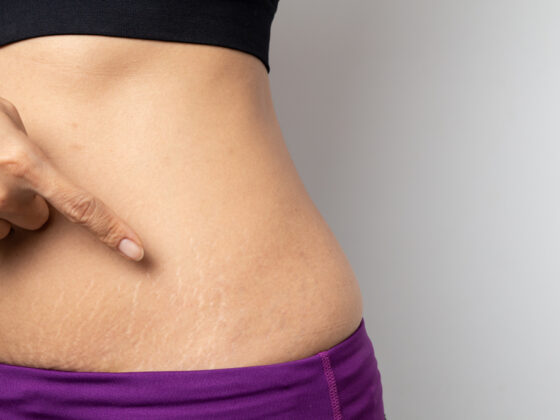
Растяжки на коже: причины появления, методы устранения
Растяжки на коже не представляют угрозы для здоровья женщины, но доставляют ей неудобства в эстетическом плане. Женщина стесняется носить открытую одежду, загорать на пляже. Все это приносит…
Как быстро отрастить длинные волосы: основные способы?
Длинные волосы – гордость женщины, эталон красоты. Мода на длинные волосы неизменна. Поэтому всегда актуален вопрос, как быстро отрастить волосы? Советов здесь великое множество, начиная с…
Белок в анализе мочи: нормы и причины отклонений
Белки представляют собой сложные высокомолекулярные структуры, которые играют важнейшую роль в процессе клеточной жизнедеятельности и принимают участие во всех происходящих в организме…
Хранение сыра в холодильнике: срок и условия
Обилие разнообразных сортов сыра на прилавках магазинов позволяет каждому покупателю выбрать продукт по душе. Но для того чтобы сыр оставался вкусным, сохранял структуру и запах, его нужно…
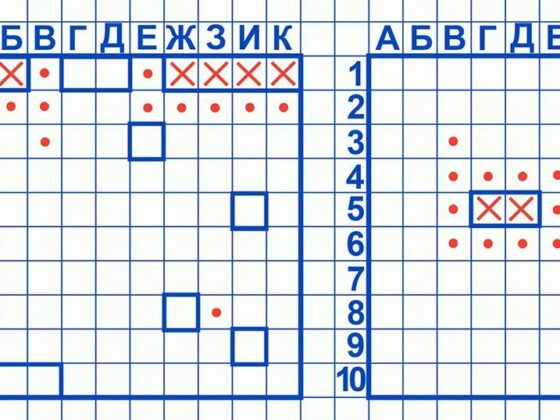
Как играть в морской бой на листочке в клеточку: правила игры
Морской бой – простая и увлекательная настольная игра, для которой не требуются особые знания и специальные приспособления. Чтобы поиграть вдвоем с другом или членом семьи, достаточно взять…